Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico y las opciones de tratamiento dependen de los siguientes aspectos:
- Estadio del cáncer (depende de si el cáncer solo está en el testículo o cerca de este, o si se diseminó a otras partes del cuerpo; y de las concentraciones de AFP, GCH-beta y lactato-deshidrogenasa [LDH] en la sangre).
- Tipo de cáncer.
- Tamaño del tumor.
- Número y tamaño de los ganglios linfáticos retroperitoneales.
Por lo general, el cáncer de testículo se cura en los pacientes que reciben quimioterapia adyuvante o radioterapia después del tratamiento primario.
A veces el tratamiento para el cáncer de testículo causa esterilidad.
Ciertos tipos de tratamiento para el cáncer de testículo pueden causar esterilidad permanente. Los pacientes que quieran tener hijos deben considerar la crioconservación de espermatozoides antes de iniciar el tratamiento. La crioconservación es el proceso por el que se congelan espermatozoides y se almacenan para su uso posterior.
Estadios del cáncer de testículo
Puntos importantes
- Después de diagnosticar el cáncer de testículo se hacen pruebas para saber si las células cancerosas se diseminaron dentro de los testículos o a otras partes del cuerpo.
- El cáncer se disemina en el cuerpo de tres maneras.
- Es posible que el cáncer se disemine desde donde comenzó hasta otras partes del cuerpo.
- Los siguientes estadios se usan para el cáncer de testículo:
- Estadio 0
- Estadio I
- Estadio II
- Estadio III
- Es posible que el cáncer de testículo recidive (vuelva) después del tratamiento.
Después de diagnosticar el cáncer de testículo se hacen pruebas para saber si las células cancerosas se diseminaron dentro de los testículos o a otras partes del cuerpo.
El proceso que se utiliza para determinar si el cáncer se diseminó dentro de los testículos o a otras partes del cuerpo se llama estadificación. La información que se obtiene del proceso de estadificación determina el estadio de la enfermedad. Es importante saber el estadio para planificar el tratamiento.
Es posible que se usen las siguientes pruebas y procedimientos durante el proceso de estadificación:
- Radiografía del tórax: radiografía de los órganos y huesos del interior del tórax. Un rayo X es un tipo de haz de energía que puede atravesar el cuerpo y plasmarse en una película que muestra una imagen de áreas del interior del cuerpo.
- Tomografía computarizada (TC): procedimiento para el que se toma una serie de imágenes detalladas del interior del cuerpo, como el abdomen, desde ángulos diferentes. Las imágenes se crean con una computadora conectada a una máquina de rayos X. Se inyecta un tinte en una vena o se ingiere a fin de que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
- Imágenes por resonancia magnética (IRM): procedimiento para el que se usa un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo, como el abdomen. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
- Disección de ganglios linfáticos abdominales: cirugía para extirpar ganglios linfáticos del abdomen; luego se observa una muestra de tejido al microscopio para determinar si hay signos de cáncer. Este procedimiento también se llama linfadenectomía. En el caso de los pacientes con tumores no seminomatosos, extirpar los ganglios linfáticos puede detener la diseminación de la enfermedad. A veces se usa la radioterapia para tratar las células cancerosas en los ganglios linfáticos de los pacientes con seminoma.
- Prueba sérica de marcadores tumorales: procedimiento para el que se examina una muestra de sangre a fin de medir las cantidades de ciertas sustancias que los órganos, tejidos o células tumorales liberan en la sangre. Ciertas sustancias se relacionan con tipos específicos de cáncer cuando se encuentran en concentraciones más altas en la sangre. Estas sustancias se llaman marcadores tumorales. Los tres marcadores tumorales que se emplean para estadificar el testicular cancer son los siguientes:Las concentraciones de marcadores tumorales se miden otra vez después de la orquiectomía inguinal y la biopsia para determinar el estadio del cáncer. Esto ayuda a saber si se eliminó todo el cáncer o se necesita más tratamiento. Las concentraciones de marcadores tumorales también se miden de nuevo durante el seguimiento para saber si el cáncer volvió.
- Alfafetoproteína (AFP).
- Gonadotropina coriónica humana beta (GCH-beta).
- Lactato-deshidrogenasa (LDH).
El cáncer se disemina en el cuerpo de tres maneras.
El cáncer se puede diseminar a través del tejido, el sistema linfático y la sangre:
- Tejido. El cáncer se disemina desde donde comenzó y se extiende hacia las áreas cercanas.
- Sistema linfático. El cáncer se disemina desde donde comenzó y entra en el sistema linfático. El cáncer se desplaza a través de los vasos linfáticos a otras partes del cuerpo.
- Sangre. El cáncer se disemina desde donde comenzó y entra en la sangre. El cáncer se desplaza a través de los vasos sanguíneos a otras partes del cuerpo.
Es posible que el cáncer se disemine desde donde comenzó hasta otras partes del cuerpo.
Cuando el cáncer se disemina a otra parte del cuerpo, se llama metástasis. Las células cancerosas se desprenden de donde se originaron (el tumor primario) y se desplazan a través del sistema linfático o la sangre.
- Sistema linfático. El cáncer penetra el sistema linfático, se desplaza a través de los vasos linfáticos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
- Sangre. El cáncer penetra la sangre, se desplaza a través de los vasos sanguíneos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
El tumor metastásico es el mismo tipo de cáncer que el tumor primario. Por ejemplo, si el cáncer de testículo se disemina al pulmón, las células cancerosas en el pulmón son, en realidad, células de cáncer de testículo. La enfermedad es cáncer de testículo metastásico, no cáncer de pulmón.
Los siguientes estadios se usan para el cáncer de testículo:
Estadio 0
En el estadio 0, se encuentran células anormales en los túbulos diminutos donde se forman los espermatozoides. Es posible que estas células anormales se vuelvan cancerosas y se diseminen al tejido normal cercano. Todas las concentraciones de marcadores tumorales son normales. El estadio 0 también se llama neoplasia de células germinativas in situ.
Estadio I
En el estadio I, el cáncer se formó. El estadio I se divide en los estadios IA, IB y IS.
- En el estadio IA, el cáncer se encuentra en el testículo (incluso en la red testicular), pero no se diseminó a los vasos sanguíneos ni a los conductos linfáticos del testículo.
Todas las concentraciones de marcadores tumorales son normales.
- En el estadio IB, se presenta una de las siguientes situaciones:
- El cáncer se encuentra en el testículo (incluso en la red testicular), y se diseminó a los vasos sanguíneos o a los conductos linfáticos del testículo.
- El cáncer se diseminó al tejido blando hiliar (tejido formado por fibras y grasa que tiene vasos sanguíneos y conductos linfáticos), el epidídimo o las membranas externas que rodean el testículo.
- El cáncer se diseminó al cordón espermático.
- El cáncer se diseminó al escroto.
Todas las concentraciones de marcadores tumorales son normales.
- En el estadio IS, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto.
Las concentraciones de marcadores tumorales oscilan entre un poco más altas que las normales y altas.
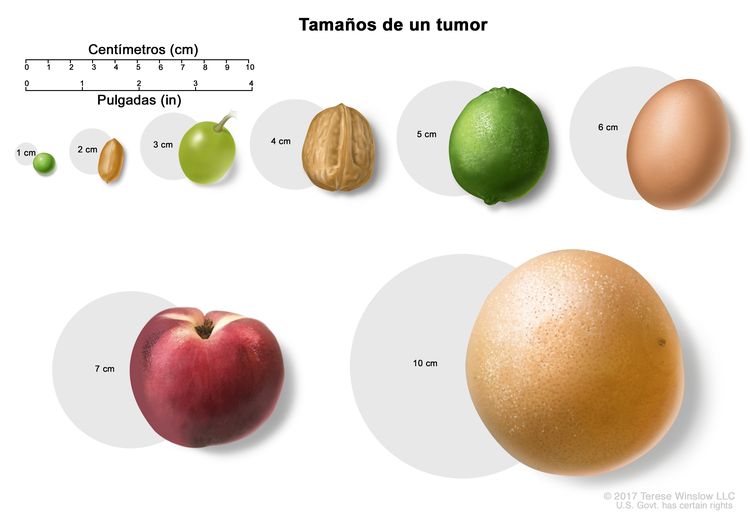
Estadio II
El estadio II se divide en los estadios IIA, IIB y IIC.
- En el estadio IIA, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. El cáncer se diseminó hasta 1 a 5 ganglios linfáticos cercanos y estos miden 2 cm o menos.
Todas las concentraciones de marcadores tumorales son normales o un poco más altas que las normales.
- En el estadio IIB, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. El cáncer se diseminó a uno de los siguientes sitios:
- 1 ganglio linfático cercano y este mide más de 2 cm, pero no más de 5 cm.
- A 5 o más ganglios linfáticos cercanos y estos miden no más de 5 cm.
- 1 ganglio linfático cercano y el cáncer se diseminó fuera de este.
Todas las concentraciones de marcadores tumorales son normales o un poco más altas que las normales.
- En el estadio IIC, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. El cáncer se diseminó a 1 ganglio linfático cercano y este mide más de 5 cm.
Todas las concentraciones de marcadores tumorales son normales o un poco más altas que las normales.
Estadio III
El estadio III se divide en los estadios IIIA, IIIB y IIIC.
- En el estadio IIIA, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. Es posible que el cáncer se haya diseminado a 1 o más ganglios linfáticos cercanos. El cáncer se diseminó a ganglios linfáticos lejanos o a los pulmones.
Todas las concentraciones de marcadores tumorales son normales o un poco más altas que las normales.
- En el estadio IIIB, el cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. El cáncer se diseminó a uno de los siguientes sitios:
- 1 o más ganglios linfáticos cercanos, pero no a otras partes del cuerpo.
- 1 o más ganglios linfáticos cercanos y a ganglios linfáticos lejanos o a los pulmones.
Las concentraciones de uno o más marcadores tumorales son moderadamente más altas que las normales.
- En el estadio IIIC, el cáncer se encuentra en cualquier parte del testículo, es posible que se haya diseminado al cordón espermático o el escroto. Además, se presenta una de las siguientes situaciones:
- 1) El cáncer se diseminó a uno de los siguientes sitios:
- 1 o más ganglios linfáticos cercanos, pero no a otras partes del cuerpo.
- 1 o más ganglios linfáticos cercanos y a ganglios linfáticos lejanos o a los pulmones.
Las concentraciones de uno o más marcadores tumorales son altas.
- 2) El cáncer se encuentra en cualquier parte del testículo y es posible que se haya diseminado al cordón espermático o el escroto. El cáncer no se diseminó a los ganglios linfáticos lejanos ni al pulmón, pero se diseminó a otras partes del cuerpo, como el hígado o el hueso.
Las concentraciones de marcadores tumorales oscilan entre normales y altas.
- 1) El cáncer se diseminó a uno de los siguientes sitios:
Es posible que el cáncer de testículo recidive (vuelva) después del tratamiento.
A veces el cáncer reaparece muchos años después del cáncer inicial, quizás reaparezca en el otro testículo o en otras partes del cuerpo.
Aspectos generales de las opciones de tratamiento
Puntos importantes
- Hay diferentes tipos de tratamiento para los pacientes de cáncer de testículo.
- Los tumores de testículo se dividen en tres grupos, según cómo se espera que respondan al tratamiento.
- Pronóstico favorable
- Pronóstico intermedio
- Pronóstico desfavorable
- Se usan los siguientes tipos de tratamiento:
- Cirugía
- Radioterapia
- Quimioterapia
- Vigilancia
- Dosis altas de quimioterapia con trasplante de células madre
- Se están probando nuevos tipos de tratamiento en ensayos clínicos.
- A veces el tratamiento para el cáncer de testículo causa efectos secundarios.
- Los pacientes podrían considerar la participación en un ensayo clínico.
- Los pacientes pueden ingresar en los ensayos clínicos antes, durante o después de comenzar su tratamiento para el cáncer.
- A veces se necesitan pruebas de seguimiento.
Hay diferentes tipos de tratamiento para los pacientes de cáncer de testículo.
Hay diferentes tipos de tratamiento disponibles para los pacientes con testicular cancer. Algunos tratamientos son estándar (tratamiento que se usa en la actualidad) y otros se están probando en ensayos clínicos. Un ensayo clínico de tratamiento es un estudio de investigación con el fin de ayudar a mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para pacientes de cáncer. A veces, cuando en los ensayos clínicos se demuestra que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo se convierte en el tratamiento estándar. Los pacientes podrían considerar la participación en un ensayo clínico. En algunos ensayos clínicos solo se aceptan a pacientes que no comenzaron el tratamiento.
Los tumores de testículo se dividen en tres grupos, según cómo se espera que respondan al tratamiento.
Pronóstico favorable
Un tumor no seminomatoso tiene este pronóstico si ocurre todo lo siguiente:
- El tumor solo se encuentra en el testículo o en el retroperitoneo (área fuera de la pared abdominal o detrás de esta).
- El tumor no se diseminó a otros órganos, excepto los pulmones.
- La concentración de todos los marcadores tumorales es un poco más alta que la normal.
Un seminoma tiene este pronóstico si ocurre todo lo siguiente:
- El tumor no se diseminó a otros órganos, excepto los pulmones.
- La concentración de alfafetoproteína (AFP) es normal. La gonadotropina coriónica humana beta (GCH-beta) y la lactato-deshidrogenasa (LDH) pueden tener cualquier concentración.
Pronóstico intermedio
Un tumor no seminomatoso tiene este pronóstico si ocurre todo lo siguiente:
- El tumor se encuentra solo en un testículo o en el retroperitoneo (área fuera de la pared abdominal o detrás de esta).
- El tumor no se diseminó a otros órganos, excepto los pulmones.
- La concentración de cualquiera de los marcadores tumorales supera a una concentración que es un poco más alta que la normal.
Un seminoma tiene este pronóstico si ocurre todo lo siguiente:
- El tumor se diseminó a otros órganos, además de los pulmones.
- La concentración de la AFP es normal. La GCH-beta y la LDH pueden tener cualquier concentración.
Pronóstico desfavorable
Un tumor no seminomatoso es de pronóstico desfavorable si se presenta por lo menos una de las condiciones siguientes:
- El tumor está en el centro del tórax, entre los pulmones.
- El tumor se diseminó a otros órganos, además de los pulmones.
- La concentración de uno o más marcadores tumorales es alta.
Los seminomas de testículo no tienen un grupo de pronóstico desfavorable.
Se usan los siguientes tipos de tratamiento:
Cirugía
La cirugía para extirpar el testículo (orquiectomía inguinal) y algunos de los ganglios linfáticos a veces se hace en el momento del diagnóstico y la estadificación. (Consulte las secciones Información general y Estadios). Los tumores que se diseminaron a otras partes del cuerpo se pueden extirpar en parte o por completo mediante cirugía.
Después de que el médico extirpa todo el cáncer visible en el momento de la cirugía, es posible que algunos pacientes reciban quimioterapia o radioterapia para destruir cualquier célula cancerosa que quede. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Radioterapia
La radioterapia es un tratamiento del cáncer para el que se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. La radioterapia externa es un tipo de radioterapia para la que se usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área en la que se encuentra el cáncer.
Quimioterapia
La quimioterapia es un tratamiento del cáncer en el que se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o músculo, los medicamentos ingresan al torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica).
Para obtener más información en inglés, consulte el enlace Drugs Approved for Testicular Cancer (Medicamentos aprobados para el cáncer de testículo).
Vigilancia
La vigilancia es la observación minuciosa de la afección de un paciente sin administrar ningún tratamiento, a menos que haya cambios en los resultados de las pruebas. Se usa para identificar signos tempranos de que el cáncer recidivó (volvió). Durante la vigilancia, los pacientes se someten a ciertos exámenes y pruebas de forma habitual.
Dosis altas de quimioterapia con trasplante de células madre
Las dosis altas de quimioterapia se administran para destruir las células cancerosas. El tratamiento del cáncer también destruye células sanas, que incluyen las células formadoras de sangre. El trasplante de células madre es un tratamiento para reemplazar las células formadoras de sangre. Las células madre (células sanguíneas inmaduras) se extraen de la sangre o la médula ósea del paciente o de un donante, se congelan y almacenan. Después de finalizar la quimioterapia, las células madre almacenadas se descongelan y se devuelven al paciente mediante una infusión. Estas células madre reinfundidas se convierten en células sanguíneas del cuerpo que restauran las células destruidas.
Para obtener más información en inglés, consulte el enlace Drugs Approved for Testicular Cancer (Medicamentos aprobados para el cáncer de testículo).
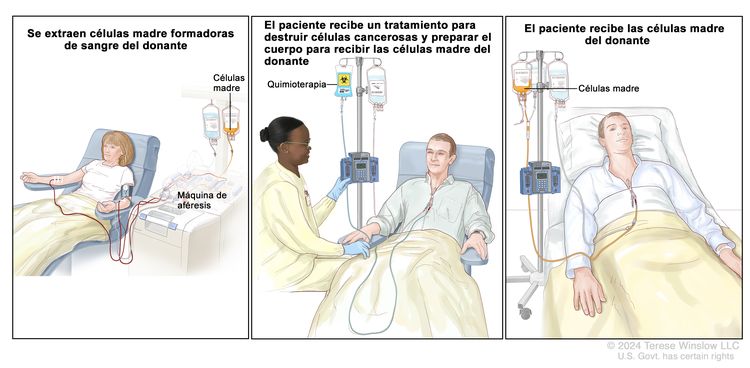
Se están probando nuevos tipos de tratamiento en ensayos clínicos.
La información sobre ensayos clínicos está disponible en el portal de Internet del NCI.
A veces el tratamiento para el cáncer de testículo causa efectos secundarios.
Para obtener más información sobre los efectos secundarios que causa el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los pacientes podrían considerar la participación en un ensayo clínico.
Para algunos pacientes, la mejor elección de tratamiento podría ser un ensayo clínico. Los ensayos clínicos son parte del proceso de investigación del cáncer. Los ensayos clínicos se llevan a cabo para saber si los tratamientos nuevos para el cáncer son inocuos (seguros) y eficaces, o mejores que el tratamiento estándar.
Muchos de los tratamientos estándar actuales se basan en ensayos clínicos anteriores. Los pacientes que participan en un ensayo clínico reciben el tratamiento estándar o son de los primeros en recibir el tratamiento nuevo.
Los pacientes que participan en los ensayos clínicos también ayudan a mejorar la forma en que se tratará el cáncer en el futuro. Aunque los ensayos clínicos no siempre llevan a tratamientos eficaces, a menudo responden a preguntas importantes y ayudan a avanzar en la investigación.
Los pacientes pueden ingresar en los ensayos clínicos antes, durante o después de comenzar su tratamiento para el cáncer.
En algunos ensayos clínicos solo se aceptan a pacientes que aún no recibieron tratamiento. En otros ensayos se prueban terapias en pacientes de cáncer que no mejoraron. También hay ensayos clínicos en los que se prueban formas nuevas de impedir que el cáncer recidive (vuelva) o de disminuir los efectos secundarios del tratamiento del cáncer.
Los ensayos clínicos se realizan en muchas partes del país. La información en inglés sobre los ensayos clínicos patrocinados por el Instituto Nacional del Cáncer (NCI) se encuentra en la página de Internet clinical trials search. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
A veces se necesitan pruebas de seguimiento.
A medida que avanza el tratamiento, se harán exámenes y revisiones periódicas. Es posible que se repitan algunas pruebas que se hicieron para diagnosticar o estadificar el cáncer, con el fin de evaluar qué tan bien está funcionando el tratamiento. Las decisiones acerca de seguir, cambiar o suspender el tratamiento se pueden basar en los resultados de estas pruebas.
Algunas de las pruebas se repiten cada tanto después de terminar el tratamiento. Los resultados de estas pruebas muestran si la afección cambió o si el cáncer recidivó (volvió).
Los hombres que tuvieron cáncer de testículo presentan un riesgo más alto de tener cáncer en el otro testículo. Se recomienda que el paciente revise el otro testículo con regularidad y avise enseguida al médico si nota algo fuera de lo común.
Los exámenes clínicos a largo plazo son muy importantes. Es probable que las revisiones clínicas del paciente sean frecuentes durante el primer año después de la cirugía y luego sean menos frecuentes.
Tratamiento del estadio 0 (neoplasia intraepitelial de testículo)
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del cáncer de testículo en estadio 0 incluye las siguientes opciones:
- Radioterapia.
- Vigilancia.
- Cirugía para extirpar el testículo.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Tratamiento del cáncer de testículo en estadio I
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del cáncer de testículo en estadio I depende de que el cáncer sea un seminoma o un tumor no seminomatoso.
El tratamiento del seminoma incluye las siguientes opciones:
- Cirugía para extirpar el testículo, seguida por vigilancia.
- Para los pacientes que prefieran recibir un tratamiento activo en vez de vigilancia se utiliza la siguiente opción:
- Cirugía para extirpar el testículo, seguida de quimioterapia.
El tratamiento del tumor no seminomatoso incluye las siguientes opciones:
- Cirugía para extirpar el testículo, con seguimiento a largo plazo.
- Cirugía para extirpar el testículo y los ganglios linfáticos del abdomen, con seguimiento a largo plazo.
- Cirugía seguida de quimioterapia para los pacientes que tienen riesgo alto de recidiva, con seguimiento a largo plazo.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Tratamiento del cáncer de testículo en estadio II
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del cáncer de testículo en estadio II depende de que el cáncer sea un seminoma o un tumor no seminomatoso.
El tratamiento del seminoma incluye las siguientes opciones:
- Si el tumor mide 5 cm o menos:
- Cirugía para extirpar el testículo, seguida por radioterapia en los ganglios linfáticos del abdomen y la pelvis.
- Quimioterapia combinada.
- Cirugía para extirpar el testículo y los ganglios linfáticos del abdomen.
- Si el tumor mide más de 5 cm:
- Cirugía para extirpar el testículo, seguida por quimioterapia combinada o radioterapia en los ganglios linfáticos del abdomen y la pelvis, con seguimiento a largo plazo.
El tratamiento del tumor no seminomatoso incluye las siguientes opciones:
- Cirugía para extirpar el testículo y los ganglios linfáticos, con seguimiento a largo plazo.
- Cirugía para extirpar el testículo y los ganglios linfáticos, seguida por quimioterapia combinada y seguimiento a largo plazo.
- Cirugía para extirpar el testículo, seguida por quimioterapia combinada y una segunda cirugía si queda cáncer, con seguimiento a largo plazo.
- Quimioterapia combinada antes de la cirugía para extirpar el testículo, si el cáncer se diseminó y pone en peligro la vida del paciente.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Tratamiento del cáncer de testículo en estadio III
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del cáncer de testículo en estadio III depende de que el cáncer sea un seminoma o un tumor no seminomatoso.
El tratamiento del seminoma incluye las siguientes opciones:
- Cirugía para extirpar el testículo, seguida por quimioterapia combinada. Si quedan tumores después de la quimioterapia, se usa alguna de las siguientes opciones:
- Vigilancia sin tratamiento, salvo que los tumores crezcan.
- Vigilancia de los tumores que miden menos de 3 cm y cirugía para extirpar los tumores que miden más de 3 cm.
- Tomografía por emisión de positrones (TEP) 2 meses después de la quimioterapia y cirugía para extirpar tumores que se vean cancerosos en la tomografía.
- Participación en un ensayo clínico de quimioterapia.
El tratamiento del tumor no seminomatoso incluye las siguientes opciones:
- Cirugía para extirpar el testículo, seguida por quimioterapia combinada.
- Quimioterapia combinada seguida de cirugía para extirpar el testículo y todos los tumores que queden. Quimioterapia adicional en caso de que se encuentren células cancerosas en el tejido tumoral que se extirpó, o si en las pruebas de seguimiento se observa que el cáncer progresó.
- Quimioterapia combinada antes de la cirugía para extirpar el testículo, si el cáncer se diseminó y pone en peligro la vida del paciente.
- Participación en un ensayo clínico de quimioterapia.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Tratamiento del cáncer de testículo recidivante
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del testicular cancer recidivante incluye las siguientes opciones:
- Quimioterapia combinada.
- Quimioterapia de dosis alta y trasplante de células madre.
- Cirugía para extirpar el cáncer en uno de los siguientes casos:
- El cáncer volvió después de más de 2 años de una remisión completa.
- El cáncer solo volvió en un sitio y no responde a la quimioterapia.
- Participación en un ensayo clínico de una terapia nueva.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Información adicional sobre el cáncer de testículo
Para obtener más información del Instituto Nacional del Cáncer sobre el cáncer de testículo, consulte los siguientes enlaces:
La información que se presenta a continuación, solo está disponible en inglés:
- Drugs Approved for Testicular Cancer (Medicamentos aprobados para el cáncer de testículo)
Para obtener más información sobre el cáncer en general y otros recursos disponibles en el Instituto Nacional del Cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- For Survivors and Caregivers (Información para sobrevivientes de cáncer y las personas que los cuidan)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al español.
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento del cáncer de testículo. El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el Consejo editorial del PDQ sobre el tratamiento para adultos revisa de manera periódica y actualiza en caso necesario.
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el «estándar». Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI. También puede llamar al número de contacto del NCI 1-800-422-6237 (1-800-4-CANCER), escribir un correo electrónico o usar el chat del Servicio de Información de Cáncer.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento para adultos. PDQ Tratamiento del cáncer de testículo. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en: https://www.cancer.gov/espanol/tipos/testiculo/paciente/tratamiento-testiculo-pdq. Fecha de acceso: <MM/DD/YYYY>.
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte Visuals Online, una colección de más de 3000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.
¿Qué es el cáncer de testículo infantil?
Los tumores de testículo infantiles se forman en el tejido de uno o ambos testículos. Estos tumores pueden ser benignos (no cancerosos) o malignos (cancerosos). Los tumores benignos no se diseminan a otras partes del cuerpo. Sin embargo, es posible que crezcan y presionen los tejidos cercanos, lo que causa molestias u otros problemas. Los tumores malignos a veces se diseminan a otras partes del cuerpo. Los tumores benignos son más comunes en niños pequeños y lactantes, mientras que los tumores malignos son más frecuentes en los niños que ya pasaron la pubertad.
Los testículos son dos glándulas en forma de huevo del aparato reproductor masculino. Se encuentran dentro del escroto, un saco de piel suelta que se encuentra justo debajo del pene. Los testículos se mantienen dentro del escroto mediante el cordón espermático, que está constituido por el conducto deferente, los vasos y los nervios de los testículos. Los testículos elaboran espermatozoides y hormonas masculinas, como la testosterona.
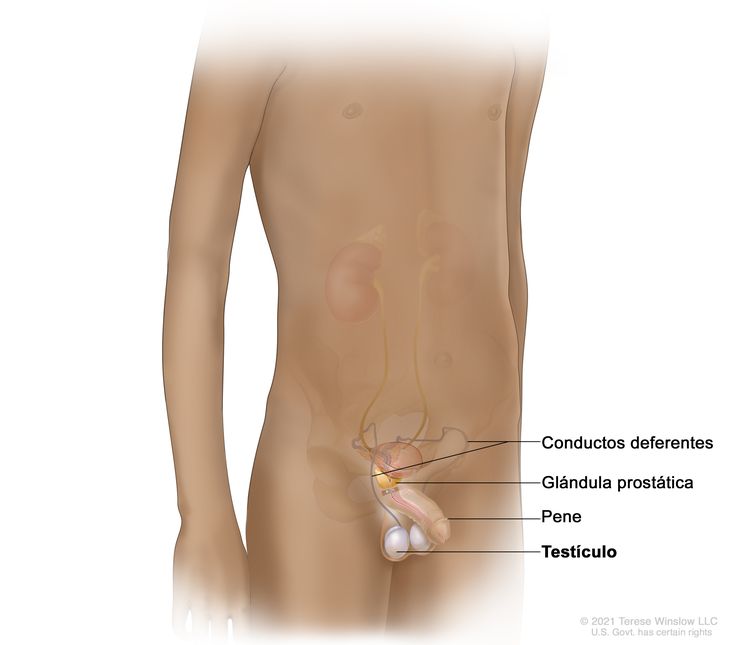
Tipos de tumores de testículo
Hay dos tipos de tumores de testículo.
- Tumores de células no germinativas. Comienzan en las células que producen hormonas y en el tejido que rodea y sostiene los testículos. También se llaman tumores no germinales de testículo. Estos tumores pueden ser benignos o malignos. Los siguientes son tipos de tumores de células no germinativas:
- Tumores de células de la granulosa juvenil, que se presentan con mayor frecuencia en lactantes pequeños.
- Tumores de células de Sertoli-Leydig, que a menudo se presentan en lactantes mayores.
- Tumores de células de Leydig, que son más comunes en los adolescentes.
- Tumores de células germinativas. Comienzan en las células de los testículos que originan los espermatozoides. También se llaman tumores germinales de testículo. La mayoría de los tumores de testículo en niños son de este tipo. Para obtener más información sobre los tumores de células germinativas de testículo y su tratamiento, consulte Tratamiento de los tumores extracraneales de células germinativas en la niñez.
Causas y factores de riesgo del cáncer de testículo infantil
Ciertos cambios en el funcionamiento de las células de los testículos, en especial en cómo se desarrollan y se dividen para formar nuevas células, causan cáncer de testículo infantil. A menudo se desconoce la causa exacta de estos cambios en las células. Para obtener más información sobre cómo se forma el cáncer, consulte ¿Qué es el cáncer?
Un factor de riesgo es cualquier cosa que aumenta la probabilidad de presentar una enfermedad. No todos los niños con uno o más factores de riesgo presentarán cáncer de testículo. Además, es posible que algunos niños sin un factor de riesgo conocido lo presenten.
Los siguientes síndromes aumentan el riesgo de cáncer de testículo:
- Síndrome DICER1. Trastorno raro que causa bocio, pólipos en el colon y tumores de ovario, cuello uterino, testículos, riñones, encéfalo, ojos y tejido que reviste el pulmón.
- Síndrome de Peutz-Jeghers. Trastorno que causa la formación de pólipos en los intestinos y manchas oscuras en la boca y los dedos.
- Síndrome de Carney. Trastorno que causa manchas oscuras en la piel y tumores de corazón, glándulas endocrinas, piel y nervios.
Consulte con el médico si piensa que su niño está en riesgo.
Asesoramiento genético para el cáncer de testículo infantil
Quizás la historia médica familiar de un niño no indique con claridad si el cáncer de testículo que tiene está relacionado con una afección hereditaria que aumenta el riesgo de presentar esta enfermedad. El asesoramiento genético que se hace antes de las pruebas genéticas es útil para evaluar la probabilidad de que el tumor de su hijo se deba a un cambio genético, y a determinar si las pruebas genéticas son necesarias. Las pruebas genéticas a veces ayudan a explicar la causa de un cáncer infantil raro o de un cáncer que aparece durante la niñez, pero que suele presentarse en la edad adulta, como el cáncer de testículo. Los asesores genéticos y otros profesionales de la salud con entrenamiento especial en genética pueden hablar con usted sobre el diagnóstico y la historia médica familiar del niño para ayudarle a entender los siguientes aspectos:
- Las opciones para la prueba del gen DICER1.
- El riesgo de otros tipos de cáncer para el niño.
- El riesgo de cáncer de testículo u otros cánceres para los hermanos de su hijo.
- Los riesgos y beneficios de conocer la información genética.
Los asesores genéticos también le ayudarán a afrontar los resultados de las pruebas genéticas de su niño y ofrecerán recomendaciones sobre cómo comunicar estos resultados a los familiares. Asimismo pueden indicar si otros miembros de la familia deben someterse a pruebas genéticas.
Para obtener más información sobre las pruebas genéticas, consulte Pruebas genéticas para síndromes hereditarios de predisposición al cáncer.
Síntomas del cáncer de testículo infantil
A veces los niños con cáncer de testículo no tienen síntomas hasta que el tumor ha crecido. Es importante consultar con el médico si su niño presenta alguno de los síntomas que se mencionan a continuación:
- Masa que no duele en el testículo.
- Signos prematuros de pubertad.
- Aumento del tamaño de las mamas.
Es posible que otros problemas de salud que no son cáncer de testículo infantil causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas y procedimientos para diagnosticar el cáncer de testículo infantil
Si su niño presenta síntomas que indican un posible cáncer de testículo, el médico deberá determinar si estos síntomas se deben a un cáncer o a otro problema. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño, y le harán un examen físico. A partir de estos resultados, es posible que se indiquen pruebas adicionales. Si el niño tiene este cáncer, los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las siguientes pruebas y procedimientos se usan para diagnosticar un cáncer de testículo:
Ecografía
La ecografía es un procedimiento en el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos para producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma.
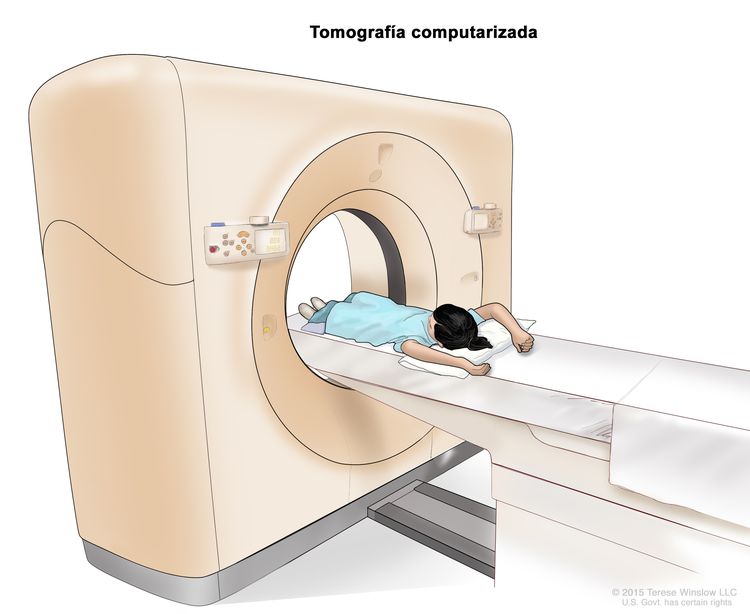
Tomografía computarizada
La tomografía computarizada (TC) es un procedimiento en el que se usa una computadora conectada a una máquina de rayos X para crear una serie de imágenes detalladas de áreas del interior del cuerpo, como el tórax, el abdomen o la pelvis, desde ángulos diferentes. A partir de estas imágenes se crean vistas tridimensionales (3D) de tejidos y órganos. Se inyecta un tinte en una vena o se ingiere para que los órganos o los tejidos se destaquen de forma más clara. También se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC. Para obtener más información, consulte Exploraciones con tomografía computarizada (TC) para el cáncer.
Imágenes por resonancia magnética
Las imágenes por resonancia magnética (IRM) son un procedimiento para el que se usan un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo, como el tórax, el abdomen o la pelvis. También se llama imágenes por resonancia magnética nuclear (IRMN).
Radiografía del tórax
La radiografía es un procedimiento en el que se usan rayos X, un tipo de radiación que puede atravesar el cuerpo con el fin de crear imágenes. En una radiografía del tórax se crean imágenes de los órganos y huesos del interior del tórax.
Biopsia
La biopsia es un procedimiento por el que se obtiene una muestra de tejido del tumor para que un patólogo lo observe al microscopio y determine si hay signos de cáncer.
Prueba sérica de marcadores tumorales
La prueba sérica de marcadores tumorales es un examen en el que se usa una muestra de sangre para medir las cantidades de ciertas sustancias que los órganos, los tejidos o las células tumorales liberan en la sangre. Ciertas sustancias se relacionan con tipos específicos de cáncer cuando se encuentran en concentraciones más altas en la sangre. Estas sustancias se llaman marcadores tumorales. Si se encuentra una concentración alta del marcador tumoral alfafetoproteína en la sangre, significa que el paciente tiene un tumor de células germinativas de testículo, no un tumor de células no germinativas.
Pruebas genéticas de DICER1
En las pruebas genéticas de DICER1 se examina una muestra de sangre o saliva para detectar cambios en el gen DICER1.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes del primer médico a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisarán los resultados de las pruebas genéticas y de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios al plan de tratamiento, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de servicios médicos. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
¿Quién dirige el tratamiento de los niños con cáncer de testículo?
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, es quien supervisa el tratamiento de los niños con cáncer de testículo. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de los niños con cáncer y que se especializan en otros campos de la medicina. Entre estos especialistas, se encuentran los siguientes:
Tratamiento del cáncer de testículo infantil
Hay diferentes tipos de tratamiento para el cáncer de testículo en la niñez y la adolescencia. El equipo de atención del cáncer le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del paciente y si el cáncer es nuevo o reapareció.
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención del cáncer antes de comenzar el tratamiento para saber qué sucederá puede ser útil.
El tratamiento del cáncer de testículo de células no germinativas en niños suele ser la cirugía para extirpar el tumor. En algunos casos, es posible que sea necesario extirpar todo el testículo con cáncer.
Si el cáncer del niño vuelve después del tratamiento, el médico le explicará lo que se espera que suceda y los pasos a seguir. Quizás haya opciones de tratamiento para reducir el tamaño del tumor o detener su crecimiento. Si no hay opciones de tratamiento para el niño, se le ofrecerá atención para controlar los síntomas del cáncer con el fin de mantenerlo tan cómodo como sea posible.
Ensayos clínicos
Es posible que el paciente tenga la opción de participar en un ensayo clínico. Hay diferentes tipos de ensayos clínicos para el cáncer infantil. Por ejemplo, en un ensayo de tratamiento se prueban opciones terapéuticas nuevas o formas novedosas de usar los abordajes existentes. Por otro lado, en los ensayos de cuidados médicos de apoyo y cuidados paliativos se analiza la manera de mejorar la calidad de vida, en especial, de quienes presentan efectos secundarios del cáncer y su tratamiento.
Puede usar el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Las opciones de búsqueda le permiten encontrar ensayos según el tipo de cáncer, la edad del niño y el lugar donde se realizan.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Pronóstico del cáncer de testículo infantil
Si su niño recibe un diagnóstico de cáncer de testículo es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad. En niños, el pronóstico del cáncer de testículo suele ser excelente después de la cirugía para extirpar el tumor.
Efectos secundarios y efectos tardíos del tratamiento
Los tratamientos contra el cáncer pueden causar efectos secundarios. Los efectos secundarios que pueda presentar el niño dependerán de aspectos relacionados con el tratamiento, como el tipo y la dosis, y de cómo reaccione su cuerpo. Hable con el equipo de tratamiento sobre los posibles efectos secundarios y cómo controlarlos.
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. Los problemas físicos, como los problemas de fertilidad, son efectos tardíos del tratamiento.
Algunos efectos tardíos se pueden tratar o controlar. Es importante que hable con el equipo médico de su niño sobre los posibles efectos tardíos de algunos tratamientos. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Algunas pruebas se seguirán repitiendo cada cierto tiempo después de que finalice el tratamiento. Los resultados de estas pruebas quizás indiquen si la afección del niño ha cambiado o si el cáncer recidivó (volvió).
Cómo afrontar el cáncer de su niño
Cuando un niño tiene cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad. Para obtener más información, consulte Papás que tienen a un niño con cáncer.
Recursos relacionados
Para obtener más información sobre el cáncer infantil y otros recursos generales sobre el cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- CureSearch for Children’s CancerNotificación de salida (CureSearch para el cáncer infantil)
- For Survivors and Caregivers (Para sobrevivientes y cuidadores)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al español.
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento del cáncer de testículo infantil. El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el Consejo editorial del PDQ sobre el tratamiento pediátrico revisa de manera periódica y actualiza en caso necesario.
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el «estándar». Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI. También puede llamar al número de contacto del NCI 1-800-422-6237 (1-800-4-CANCER), escribir un correo electrónico o usar el chat del Servicio de Información de Cáncer.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento pediátrico. PDQ Cáncer de testículo infantil. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en: https://www.cancer.gov/espanol/tipos/testiculo/paciente/tratamiento-testiculo-infantil-pdq. Fecha de acceso: <MM/DD/YYYY>.
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte Visuals Online, una colección de más de 3000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.
Fuente: www.cancer.gov